
Trouver son lieu de vie
Retour sur les 6èmes Assises Nationales de la Vie Autonome - les 10 et 11 juin 2010

Programme

Les 6e Assises Nationales de la Vie Autonome coordonnées par Agevillage.com et organisées par Ades Organisation ont eu lieu sur le salon Autonomic les 10 et 11 juin 2010 à Paris, Porte de Versailles, et ont rassemblé 170 participants, professionnels des secteurs handicap et gérontologie/gériatrie.
L'ambition des Assises de la vie autonome du salon Autonomic :
- présenter les politiques de plus en plus convergentes (personnes âgées/personnes handicapées) : le débat sur les limites des prestations actuelles vers un futur 5ème risque levant la barrière de l'âge a été animé
- témoigner d'expériences innovantes, dupplicables, motivantes : vers la bientraitance, face aux situations complexes, au regard de l'évolution des métiers
-échanger, se connaîtres entre acteurs : auprès des personnes, à leur domicile, pour mieux les aider, les accompagner, en ayant recours aux meilleurs aides (techniques notamment)
Le programme de ces Assises pilotées par Agevillage.com a été réalisé avec un comité de pilotage composé de personnalité et organismes reconnus et impliqués (CNSA, CNAV, ANCCLIC, ADMDPH, FEHAP, APF, ALMA, ADMR, UNA...).
Nous tenons à remercier les participants et intervenants qui ont accepté de partager en ligne leurs supports.
Retrouvez les interventions sur :
La qualité des prestations pour la bientraitance
- Qualité et bientraitance : rôle et mission de l'anesm
Dr Thérèse HORNEZ, ANESM - Service Recommandations
Qualité-Efficience-indicateurs
- La performance dans le medico-social, enjeux, outils et rôle de l'ANAP
Marie-Dominique Lussier, ANAP (Agence Nationale d'Appui à la Performance des établissements de santé et médico-sociaux)
Les formes de maltraitance
Présentation du dispositif national de lutte contre les maltraitances par Alma France et AFBAH
Pr Robert Moulias - Président ALMA France
Geneviève Laroque- AFBAH
Ateliers « Traitement des maltraitances et sensibilisations à la bientraitance »
Pr Robert Moulias -Président ALMA France
Faire face et accompagner des situations complexes :
- Repérage de nouveaux services et formations
Par Anne-Myrtille DUBOIS, Union nationale ADMR, Responsable Département développement
- La maladie d’Alzheimer emblématique de la complexité et La formation des aidants familiaux de malades d'Alzheimer
par Catherine Ollivet, présidente France Alzheimer 93
- En échos des difficultés des malades Alzheimer et de leurs proches, le vibrant témoignage Catherine Kajpr, maman de Laetitia, née en 1987, polyhandicapée (choc à la naissance, HAD : Hospitalisation à domicile, bricolages à la maison, divorce, opérations, rééducations parfois bricolées, rechutes, dossiers à la MDP, trouver une place en MAS...)
Accès à l’autonomie par les aides techniques
- Outils d’évaluation, conseils et préconisations
par Philippe Vallet (AFM), Samuel Valenti (CRAMIF)
- Les CICAT et PRICAT : Plateformes Régionales d’Information et de Conseil sur les Aides Techniques
par Hubert GEORGE, Directeur GIHP Aquitaine, Administrateur FENCICAT
Hébergements innovants
- Le foyer-appartements de l’agglomération Orléanaise, Concilier vie indépendante, accompagnement, et vie collective choisie
par Caroline DECROUILLE, Adapei 45
L'évolution des métiers dans le secteur médicos-social
- Le développement des coopérations et des coordinations transversales : le GCSMS
Par Jean-Jacques Olivin (GRATH)


Qualité et bientraitance : rôle et mission de l’Anesm : Agence nationale de l’évaluation sociale et médico-sociale
Par Dr Thérèse HORNEZ, ANESM - Service Recommandations
A. Les missions de l’Anesm

Créée par la loi de financement de la sécurité sociale pour 2007, l’Anesm est née de la volonté des pouvoirs publics d’accompagner les établissements et services sociaux et médico-sociaux dans la mise en oeuvre de l’évaluation interne et externe, instituée par la loi du 2 janvier 2002. Installée en mai 2007, l’Agence a succédé au Conseil national de l’évaluation sociale et médico-sociale.
Elle a pour mission d’habiliter les organismes chargés de l’évaluation externe et d’assurer le suivi de l’évaluation interne et externe réalisées au sein des établissements et services sociaux et médicosociaux qui accueillent des personnes vulnérables – âgées, handicapées, enfants et adolescents en danger et personnes en situation d’exclusion. Elle intervient en appui de leur démarche pour :
- favoriser et promouvoir toute action d’évaluation ou d’amélioration de la qualité des prestations délivrées dans le domaine social et médico-social ;
- valider, élaborer ou actualiser des procédures, des références et des recommandations de bonnes pratiques professionnelles et les diffuser. En revanche, elle ne valide pas de référentiels ;
- définir et mettre en oeuvre la procédure d’habilitation des organismes indépendants chargés
de l’évaluation externe.
B. Le rôle de l’Anesm dans l’évaluation interne et la promotion de la qualité dans les EHPAD
Un programme de travail sur plusieurs années
1/ Un programme « Qualité de vie en EHPAD » en 4 volets qui se déroulera jusqu‘en 2012 :
a) l’accueil dans l’établissement et la construction du projet personnalisé (2010);
b) l’organisation du cadre de vie et de la vie quotidienne (2011);
c) la vie sociale des résidents (2011) ;
d) les interactions entre l’état de santé et la qualité de vie (2012).
2/ Une recommandation en cours d’élaboration : « L’évaluation interne en EHPAD »
Il s’agit d’une déclinaison, pour les EHPAD, de la recommandation plus générale « La conduite de l’évaluation interne dans les établissements et services visés à l’article L.312-1 du code de l’action sociale et des familles » publiée en juillet 2009.
L’articulation de la démarche d’évaluation interne avec les obligations réglementaires
Les concordances dans le temps
La loi 2002-2 du 2 janvier 2002 prévoit que les établissements mentionnés à l’article L.312-1 du code de l’action sociale et des familles (CASF) procèdent à l’évaluation de leurs activités et de la qualité des prestations qu’ils délivrent, au regard notamment de procédures, de références et de recommandations de bonnes pratiques professionnelles validées ou élaborées par l’Anesm.
L’évaluation interne telle que définie par l’article L.312-8 du CASF dispose que la qualité des réponses apportées aux résidents soit en adéquation à leur besoins et attentes et soit suivie et améliorée en continu. C’est pourquoi l’évaluation interne, si elle fait l’objet d’un rapport quinquennal dans le cadre des dispositions réglementaires, nécessite un questionnement régulier sur les principaux registres d’activité concourant à la qualité de l’accompagnement et de la santé des résidents.
La complémentarité des informations à recueillir
Si les documents dits conventionnels font état d’éléments de contexte, de « population cible », de ressources mobilisables et d’organisation prévue, d’objectifs poursuivis, le questionnement évaluatif (évaluation interne, suivi des indicateurs, questionnaire bientraitance, autres démarches) va permettre de mettre en évidence l’évolution du contexte, du profil des personnes effectivement accueillies, de ressources effectivement mobilisées, de pratiques effectivement déployées et d’effets pour les usagers (positifs ou négatifs). Ces informations sont complémentaires.
Les objectifs de la présente démarche d’évaluation interne
Des objectifs généraux de la recommandation :
- articuler la démarche générale d’évaluation, interne et externe, autour de repères proposés pour leur caractère décisif dans l’approche de la qualité des activités et prestations délivrées dans les EHPAD.
- promouvoir une pratique de l’évaluation qui soit une opportunité de réflexion collective sur la pertinence des activités et des prestations délivrées, prenant pour appui les effets pour les personnes accueillies, à la différence des démarches de certification.
- consolider les outils de pilotage des établissements par la remontée régulière d’informations sur le fonctionnement et ses effets permettant des ajustements
Cinq axes majeurs des activités et prestations en EHPAD identifiés :
- Prendre en compte les besoins et attentes singuliers, personnaliser l’accompagnement
- Maintenir l’autonomie dans les actes de la vie quotidienne et accompagner la situation de handicap
- Prévenir les risques inhérents à la situation de vulnérabilité des personnes et à la situation d’accompagnement
- Permettre l’exercice des droits individuels et collectifs
- Accompagner la fin de la vie
Les objectifs des indicateurs :
- Constituer une porte d’entrée pour l’évaluation sans constituer la démarche d’évaluation elle-même
- Mesurer les effets pour les résidents d’un ou plusieurs processus mis en oeuvre pour répondre aux objectifs d’accompagnement et de soins
- Déclencher une démarche évaluative (de l’analyse à l’élaboration d’un plan d’amélioration) lorsque cet indicateur signale une qualité insuffisante des effets mesurés ou lorsque sa valeur varie d’une mesure à l’autre
- Mesurer l’efficacité du plan d’amélioration mis en place à la suite de l’évaluation
Le calendrier
- Test sur un échantillon d’EHPAD volontaires d’indicateurs élaborés par un groupe de travail piloté par l’Agence
- Analyse des résultats du test permettant la finalisation d’une version 0 de la recommandation
- Expérimentation et suivi du déploiement de la recommandation la finalisation d’une version 1 diffusable de la recommandation.
Conclusion
Il s’agit bien d’une marche supplémentaire à gravir dans l’évaluation. Après avoir évalué la mise en place des processus et procédures, il faut porter l’évaluation jusqu’à la mesure des effets pour les résidents au-delà de la simple mise en oeuvre des processus recommandés.
Le défi est de mettre en cohérence cette démarche d’évaluation interne avec les obligations réglementaires, en particulier avec la convention tripartite basée sur le cahier des charges et pour lesquelles ANGELIQUE est l’outil le plus utilisé.
Le foyer-appartements de l’agglomération Orléanaise, Concilier vie indépendante, accompagnement, et vie collective choisie
par Caroline DECROUILLE, Adapei 45
Sur ORLEANS, il existe 4 types d’hébergements : Le Foyer d’hébergement, le Foyer-Appartements, le SAVS, le SAVIE
LE FOYER-APPARTEMENTS

- Ouverture au 1er janvier 2008
- Agréé pour 5 travailleurs d’ESAT et 6 retraités.
Actuellement entre 35 et 63 ans ; entre 58 et 63 pour les retraités.
Au départ, des histoires de vie, des rencontres, des opportunités
Philippe et Nadia
Et quand l’un de nous deux ne sera plus là ?
On a toujours peur de devoir retourner en foyer dès que c’est un peu difficile pour nous
Gérard et Elisabeth
A 62 ans, on a besoin d’éducateurs en journée mais on veut rester chez nous.
On a besoin d’aide pour aller chez le médecin, faire des activités…
Angélique et Jean-Jacques
C’est pas facile de vivre en couple dans un foyer d’hébergement mais c’est trop dur le SAVS.
Le FOYER-APPARTEMENTS, une structure expérimentale
Dans un quartier populaire d’Orléans, mais non sensible
- Un appartement de type F4 avec une salle à manger, un salon
et deux bureaux
- Des appartements dans ce quartier
Une équipe pluridisciplinaire
1 éducatrice spécialisée, 1 monitrice éducatrice, 2 AMP (1,75 ETP), 1 infirmière (0.15ETP) 1 psychologue (0.05ETP), Et rattaché à un
ensemble de structures pour la direction, le service administratif et les services généraux
Un financement Conseil général
224 193€ pour 2009 en dotation globale (47,81€ jour travailleurs et 62,53€ jours retraités)
Pas de contribution de l’usager mais paiement en totalité du loyer et des charges y attenant
Un minimum de cinq contacts par semaine
- Un rendez-vous individuel
- Un rendez-vous appartement
- Une réunion hebdomadaire
- Une activité collective
- Un repas collectif
- Un accueil possible tous les jours entre 17 et 19h
- Repas possible au FA tous les soirs
- Des animations tous les samedis et dimanches
- Des mini-séjours
- Des activités, ateliers ou groupes de parole avec le FH, SAVIE ou SAVS
- Un partenariat avec des Auxiliaires de vie sociale
Objectifs
- Permettre aux personnes accompagnées de conserver un mode de vie ordinaire le plus longtemps possible, de bénéficier de toute leur autonomie, tout en mettant en place des protections plus rapprochées, un accompagnement plus soutenu et réactif.
- mettre en oeuvre des moyens de socialisation et d’insertion dans la cité tout en protégeant les personnes
- concilier la vie individuelle avec une vie collective choisie.
Chacun a un lieu de vie indépendant mais qui permet l’appartenance à un groupe. Des temps d’accompagnement en journée pour les seniors leurs permettent de se retrouver pour des activités. - ajuster le niveau d’accompagnement en fonction du besoin de la personne, et éviter l’isolement, le sentiment de solitude avec un accompagnement possible tous les jours entre 10h et 22h (y compris les week-ends)
- permettre à des couples ayant peu autonomie de vivre leur intimité, avec un encadrement régulier
- une structure vivante qui propose des liens, des échanges entre générations.
En savoir plus : www.adapei45.asso.fr
Adapei du Loiret - 6 ter, rue de l'abbé Pasty - 45400 FLEURY LES AUBRAIS
Tél: 02 38 65 49 90 / Fax : 02 38 65 49 99 / siege@adapei45.asso.fr
Faire face et accompagner des situations complexes : les services proposés par l’ADMR
Par Anne-Myrtille DUBOIS, Union nationale ADMR, Responsable Département développement
I. Présentation de l’ADMR
- Parce tout le monde peut avoir besoin d’un coup de main
- Parce que les parents passent plus de temps à l’extérieur
- Parce qu’il faut préserver ou rétablir l’équilibre familial
- Parce que les personnes âgées ne veulent plus quitter leur environnement
- Parce que les personnes en situation de handicap recherchent une liberté de vie
- Parce que l’on guérit aussi bien chez soi qu’à l’hôpital
- Parce que la solitude n’est pas une fatalité
- Parce que la sécurité passe par la solidarité
L’aide à domicile est toujours une idée neuve !

Créée en 1945, dans une France Rurale, l’ADMR apporte les réponses appropriées aux évolutions de notre temps.
Quand les nouveaux modes de vie séparent les générations, quand montent les individualismes, quand l’éclatement des familles provoque solitude et précarité, l’ADMR réaffirme tous les jours son originalité : allier la force du bénévolat à l’efficacité du professionnalisme.
Fort d’un réseau extrêmement bien structuré et implanté sur l’ensemble du territoire, l’ADMR peut déployer ses actions dans 4 domaines : l’aide à la vie quotidienne, l’action socio-éducative, la santé et le développement local.
Fortement ancrées dans la vie locale, les équipes ADMR savent détecter les problèmes de société ou les besoins pouvant émerger autour d’eux et font ressurgir des solutions nouvelles.
Aussi notre réseau cherche de façon continue à développer des services adaptés aux besoins et attentes des populations fragilisées par des situations complexes.
II. Les orientations du réseau : vers une diversification des services et une spécialisation des compétences
A l’ADMR, nous nous inscrivons dans un objectif de professionnalisation et nous proposons à nos intervenants des formations qualifiantes et des formations continues. 4% de notre budget est consacré à ce poste de dépense. Les bénévoles peuvent également suivre des formations leur permettant d’assumer leurs responsabilités de gestionnaires, d’employeurs et de développeurs et de poursuivre leur engagement sereinement.
Nos associations développent des :
- Services généralistes : dans ce cas, nous associations parient sur la polyvalence des compétences.
- Services spécialisés : l’ADMR propose des compétences et des formations adaptées.
L’ambition de notre mouvement est de répondre de façon adaptée à tous les besoins de personnes aidées et c’est pourquoi nous avons développé un bouquet de service large.
a. Des services généralistes
- Les services à domicile
Les personnes âgées et handicapées qui souhaitent continuer à vivre dans leur domicile ont besoin d’une aide adaptée pour effectuer les actes simples de la vie quotidienne : ménage, entretien du linge, préparation des repas, courses, et éventuellement aide à la toilette sont assurés par des professionnels qualifiés, attentifs « à faire avec » et non à la place de la personne, pour lui permettre de rester autonome le plus longtemps possible.
Ces tâches sont toujours accomplies dans le respect du projet de vie de la personne avec laquelle professionnels et bénévoles développent une relation sociale forte. Ils la soutiennent psychologiquement et favorisent des liens avec son entourage afin qu'elle ne soit pas isolée.
C’est une approche globale qui est mise en place, prenant en compte les besoins de la personne mais aussi l’investissement de l’entourage, des aidants naturels ou des proches.
- Le service de livraison de repas
Grâce à son service de livraison de repas à domicile, ces personnes ont la possibilité de continuer à s’alimenter de manière équilibrée tout en conservant le plaisir de manger ; ils apprécient le réconfort et la chaleur d’une visite quotidienne.
- La téléassistance
Filien est un système de téléassistance proposé par l’ADMR qui permet, grâce à un simple médaillon ou bracelet montre, d’être relié 24 heures sur 24, 7 jours sur 7 à une téléopératrice. Ce dispositif permet aux personnes de se maintenir à domicile en toute sécurité (notamment pour éviter les chutes) et de profiter si besoin d’une écoute face à l’isolement. Nous avons remarqué que c’est pour répondre à un besoin de sécurité que les personnes s’abonnent à notre système mais que c’est parce qu’il répond à un besoin d’échange social qu’ils y restent fidèles.
- Le transport accompagné
L’ADMR propose une prestation spécifique « accompagnement/transport ». Un salarié qualifié et formé va chercher la personne chez elle, la conduit, l’aide à s’installer dans le véhicule et l’accompagne pendant ses différentes démarches ou occupations. Ce service à la carte est valable pour tous types de déplacements : démarches administratives, déplacements de proximité (coiffeur, courses…), activités de loisirs. Cette prestation permet également à la personne de garder une vie sociale.
Un service transport pour gagner en mobilité et en convivialité, Association ADMR d’Ossun, Fédération des Hautes Pyrénées C’est pourquoi l’association ADMR d’Ossun, village de plus de 2000 habitants, a décidé de créer en 2007 un service d’aide à la mobilité proposant aux personnes un accompagnement individuel à la demande (transport chez le coiffeur, au supermarché…). A cela s’ajoute une offre de transport collectif autour d’activités récréatives : journée au bord le l’océan, visite de Lourdes… Ces après-midi se veulent conviviales et sans stress. Le but est de permettre aux personnes de se rencontrer, de tisser des liens entre elles et de partager un moment de détente. Mais pour pérenniser l’activité, des partenariats financiers et opérationnels sont plus que jamais nécessaires. C’est pourquoi l’association multiplie les contacts avec les services APA et handicap du Conseil général, les élus locaux, les ESAT, les accueils de jour et les maisons de retraite de la région : tous en conviennent, cette action est pertinente et mérite d’être non seulement soutenue, mais aussi déployée ! |
- La garde itinérante de nuit
Pour soulager le conjoint ou l’entourage, les gardes de nuit ou de jour permettent d’assurer une présence rassurante et parfois même indispensable.
L’ADMR propose des gardes à domicile, de jour comme de nuit, pour quelques heures seulement ou davantage, occasionnelles ou régulières, en fonction des besoins de chaque personne. Ainsi, elles peuvent rester chez elles sans danger, ce qui évite souvent des placements non souhaités en institution.
b. Les services spécialisés par public
- Au profit des personnes âgées
1) Petites Unités de Vie, accueils de jour, accueils temporaires
Quand le maintien à domicile n’est plus possible, notamment en raison de l’isolement des personnes, l’ADMR dispose de petites unités de vie non médicalisées avec un nombre de places limitées. Situées sur le périmètre du canton, ces structures permettent de ne pas déraciner la personne. Elle peut continuer à être aidée par la même aide à domicile et garder ainsi ses habitudes.
Les accueils de jour ADMR permettent quant à eux d’accueillir pour une ou plusieurs journées par semaine, voire une demi-journée, des personnes en perte d’autonomie, dans des locaux aménagés. Ce type de structure permet de rencontrer d’autres personnes, de discuter, de participer à des activités en groupe et permet aux aidants de trouver des périodes de répit.
Professionnels : AMP, maîtresses de maison
2) Des services spécialisés : SSIAD Alzheimer, qui mobilisent les compétences d’assistants de soins en gérontologie (AS, AMP, AVS)
3) Diversification des actions : gym douce (partenariat Siel Bleu), projets intergénérationnels (crèches et structures destinées aux personnes âgées)
- Au profit des personnes en situation de handicap
1) SAMSAH
Prenons un exemple. La fédération ADMR des Bouches du Rhône et l'association Sésame autisme PACA se sont associées il y a 8 ans pour créer un service d'accompagnement mobile de soutien aux personnes autistes à domicile (SAMSAAD), le seul du département. L'ADMR prend en charge le volet éducatif et Sésame autisme la partie technique. Depuis janvier 2009, le SAMSAAD a obtenu le statut de service d'accompagnement médico-social des adultes handicapés (SAMSAH). Il prend en charge 50 adultes autistes, en grande difficulté psycho-sociale. « La famille et la personne aidée sont au sommet du dispositif. Nous mettons en place un projet individualisé au terme d'une procédure d'accueil très poussée », explique Patrick Conati, directeur adjoint du SAMSAH. « Le projet d'accompagnement est thérapeutique, social, éducatif et médical. Pour cela, nous activons un réseau de partenaires variés qui va du dentiste à Pôle emploi en passant par le Centre communal d'action sociale (CCAS), le médecin psychiatre, le gynécologue, l'hôpital de jour... ». Le volume horaire moyen d'interventions hebdomadaires pour une famille est de 12 heures et la plupart des projets s’articulent autour des sorties à l'extérieur du domicile pour soulager les familles. Le personnel est formé pour accueillir des personnes autistes et les accompagner dans leur projet de vie, au plus près de leurs besoins.
2) Les structures d’accueil temporaire : Trait d’Union Bol d’Air
Contexte (cadre, circonstances) :
Des parents d’adultes polyhandicapés ou souffrant de troubles envahissants du développement en 1998, puis des parents d’enfants autistes en 2002 se sont adressés à la Fédération ADMR d’Ille et Vilaine pour qu’elle les aide à porter leur projet d’accueil temporaire pour enfants et adultes lourdement handicapés. Les objectifs de ces 2 services expérimentaux étaient de répondre au besoin des parents de «pouvoir souffler», de permettre à leurs enfants de bénéficier d’activités de loisirs et ce en préparant des accueils en collectif de façon progressive en expérimentant la séparation et la vie en unité de vie restreinte.
Les services de Trait d’Union et de Bol d’Air ont été montés de façon totalement innovante puisque l’accueil temporaire n’était pas reconnu au moment de leur création. En 2008, l’association ADMR Trait d’Union-Bol d’Air s’est créée en fusionnant les 2 services et est devenue établissement médico-social d’accueil temporaire après un avis favorable au passage en CROSMS en 2009.
Description /organisation /déroulement :
Deux services : Trait d’Union qui s’adresse à des adultes (à partir de 18 ans) polyhandicapés, autistes ou souffrant de troubles envahissants du développement. Et Bol d’Air s’adresse à un public enfant et adolescent (de 6 à 20 ans) autistes ou présentant des troubles envahissants du comportement.
Les accueils sont réalisés en petits groupes de 3 à 5 personnes avec un taux d’encadrement important (4 professionnels – AMP, Moniteur éducateur, AIVS… - pour 5 personnes accueillies), pendant les week-ends et les vacances en continu. Les activités sont nombreuses et respectent les capacités, les rythmes et les angoisses de chacune des personnes accueillies. Pour l’instant l’accueil temporaire est « éclaté » (ATE) : l’association loue des établissements fermés les week-ends. L’association propose également de l’Accueil temporaire à Domicile (ATD) afin de préparer des accueils en collectif pour une meilleure connaissance du jeune et de l’intervenant, de suppléer ponctuellement à l’aidant familial (pour du répit, des évènements familiaux…). Enfin, l’association a pour projet de construire son établissement d’accueil temporaire qui sera ouvert en semaine, afin d’accueillir un plus grand nombre de personnes.
En quoi cette expérience mérite-t-elle d’être valorisée ? L’accueil temporaire vient diversifier et compléter l’existant en matière de prise en charge des personnes –adultes et enfants- lourdement handicapées, permettant aux familles un réel choix d’un projet de vie pour leur enfant, en institution ou hors institution. Aussi, les accueils proposés par TUBA permettent aux parents d’avoir du répit et ainsi de prévenir l’épuisement. Les personnes accueillies bénéficient d’activités adaptées et d’un taux d’encadrement leur permettant d’évoluer dans un environnement sécurisé. C’est donc l’occasion pour beaucoup de découvrir la vie en petit collectif en dehors de la sphère familiale ou de rompre pour un temps avec l’institution.
3) L’aide aux aidants : le service de Rodolphe
Le service de Rodolphe, Fédération ADMR de la Dordogne Son objectif : permettre aux aidants de personnes handicapées (adultes ou enfants) de souffler sans culpabiliser. Fonctionnement : Fort d’un partenariat inédit et solidaire avec des associations telles que l’APF, le service de Rodolphe, appelé ainsi en hommage au fils de la présidente fédérale, décédé à l’âge de 7 ans de suites de son handicap, a été conçu pour une utilisation à la carte. Les aidants peuvent à tout moment y faire appel, pour une période allant de 2 heures, à 8 jours. Une intervenante se déplace à domicile et assure la garde de la personne autant de temps que souhaité. La famille peut ainsi s’échapper de la maison pour une virée au cinéma, ou pour une soirée chez des amis. Tous ces plaisirs de la vie dont les autres profitent mais qui, sans ce service, semblent pour elle irréalisables. Mais pour sortir l’esprit tranquille, encore faut-il le confier en toute confiance. C’est pourquoi les 96 salariées intervenant sur le service, AVS ou TISF, toutes volontaires et motivées, ont suivi 40 heures de formation. Comment se présenter dans une famille dont l’enfant est handicapé, comment lui donner le temps d’établir la confiance…toutes ces questions concrètes ont été abordées, avec l’appui de médecins, d’ergothérapeutes, de kinésithérapeutes, d’éducateurs et de psychologues. Bref, toutes les conditions sont réunies pour rassurer les aides à domicile, mais aussi et surtout, les parents et les enfants. Financement : Via des subventions, une prise en charge importante des associations d’usagers (variable en fonction des situations familiales) et une contribution modique des familles (de 0 à 5€ de l’heure). |
Conclusion :
A l’ADMR se sont historiquement les acteurs de la société civile qui, détectant des besoins sociaux non satisfaits, ont cherché à construire, dans la proximité, de nouvelles réponses solidaires et durables. C’est grâce à cette grande capacité d’initiative, voire, d’imagination, que les services d’aide à domicile, les accueils de jour ou les petites unités de vie ont pu émerger et se développer. L’ADMR a même contribué à créer des métiers : TISF, AVF, dans une volonté de professionnalisation pour améliorer la qualité des interventions. L’ADMR souhaite encore poursuivre son projet stimulant l’intelligence sociale pour une société plus durable et plus solidaire.
En savoir plus : www.admr.org
Les CICAT et PRICAT : Plateformes Régionales d’Information et de Conseil sur les Aides Techniques
par Hubert GEORGE, Directeur GIHP Aquitaine, Administrateur FENCICAT
La FENCICAT a pour vocation d’offrir aux personnes en situation de handicap et aux professionnels une information indépendante et objective sur les solutions techniques de compensation, et ainsi de favoriser les échanges sur les aides techniques, l'accessibilité et l’adaptation de logement au sein du réseau.
Le réseau Cicat
Les CICAT sont des associations loi 1901 sans but lucratif dont la vocation est d’offrir toutes informations et conseils sur les moyens techniques de prévention et de compensation des situations de handicap.
Ces moyens sont : les aides techniques à la vie quotidienne (matériel d’aide à la vie quotidienne) et les aménagements de l’environnement (domicile, lieu de travail) et plus largement toute solution destinée à favoriser l’accessibilité de l’environnement (espaces publics et établissements recevant du public).
Les CICAT s’adressent en priorité aux personnes confrontées à des incapacités dont l’origine est une déficience motrice, sensorielle ou psychique quelle qu’en soit l’origine sans exclusive quant à la pathologie ou l’âge.
Ils sont également destinés à apporter toute information ou éléments d’aide à la décision aux institutions en charge de la compensation et aux professionnels de la réadaptation ou de l’évaluation
Les CICAT sont totalement indépendants de toute démarche commerciale.
Ils emploient des professionnels de la réadaptation (techniciens du handicap) formés et des documentalistes.
Trouver un CICAT près de chez vous : http://fencicat.fr/ewb_pages/c/cicat_liste.php
Le réseau des PRICAT
La FENCICAT pilote la mise en place des PRICAT : centres de ressources et d’expertise spécialisés dans 4 premières régions : Aquitaine, Bretagne- Pays de la Loire, Ile-de-France et Alsace-Lorraine.
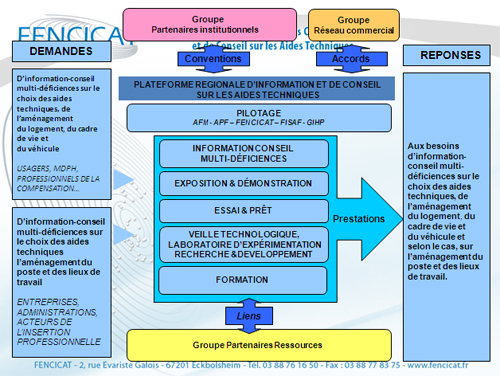
Rôle des PRICAT :
Demandes
USAGERS, MDPH, PROFESSIONNELS DE LA COMPENSATION
D’information-conseil multi-déficiences sur le choix des aides techniques, de l’aménagement du logement, du cadre de vie et du véhicule
ENTREPRISES, ADMINISTRATIONS, ACTEURS DE L’INSERTION PROFESSIONNELLE
D’information-conseil multi-déficiences sur le choix des aides techniques l’aménagement du poste et des lieux de travail
En savoir plus : www.fencicat.fr
Accès à l’Autonomie par les aides techniques : Outils d’évaluation, conseils et préconisations
par Philippe VALLET, Directeur Adjoint, Direction auprès des familles, AFM
et Samuel VALENTI, Responsable du Département des Affaires Sanitaires et Sociales et du Handicap, CRAMIF
Sommaire :
- Les éléments du rapport de l’audition publique
- Les principales recommandations en regard des problématiques identifiées
- Ce qui a été fait, ce qui est en cours et ce qui est prévu depuis…
Audition Publique
« Acquisition d’une aide technique : quels Processus, quels acteurs » : une initiative AFM / CNSA / Fondation Caisse d’Epargne avec l’appui méthodologique de l’HAS
27 et 28 mars 2007 : audition publique
28 et 29 mars 2007 : huis clos de la commission
Avril à juillet rédaction recommandations
13 septembre avis de la H.A.S.
Objectif: réaliser un état des lieux et faire des propositions d’amélioration concernant le processus d’acquisition d’une Aide Technique et notamment le rôle et la place des acteurs dans ce processus.
Outils d’évaluation, conseils et préconisations
La « prescription » est l’acte réglementaire défini pour certaines professions, et requis pour la prise en charge de certaines AT par l’assurance maladie. Elle vient soit encadrer et déclencher (en amont) une préconisation, soit la valider (a posteriori).
La notion de situation ou d’AT « complexe » […] se réfère notamment à la sévérité, l’évolutivité et la multiplicité des déficiences, la complexité technique, le degré nécessaire d’adaptation ou de personnalisation de l’AT, la multiplicité des AT nécessaires, l’interaction entre AT envisagées et facteurs environnementaux, la durée prévisible d’assimilation ou d’apprentissage, l’importance de l’AT dans la réalisation des projets de la personne et, pour la collectivité, le coût important de l’aide envisagée.
Les éléments du rapport en lien avec le thème
Les 4 grandes questions posées pour l’audition:
1) comment recueillir le besoin en AT et favoriser son expression?
2) comment évaluer ce besoin?
3) Comment passer de cette évaluation à la recherche de solutions et à leur prescription?
4) quel est l’impact du financement sur les étapes précédentes?
En préambule, le rapport souligne la grande diversité des situations que recouvre l’acquisition d’une aide technique :
- Diversité des personnes en situation de handicap (PSH) : âge et impact du vieillissement (de la naissance au grand âge), type de déficience5 et mode de survenue (accidents, malformations, maladies), situation sociale, lieu de vie (domicile, médico-social, sanitaire), etc.
- Diversité des situations de handicap et des projets personnels, en lien avec la vie quotidienne et familiale, la scolarité, l’emploi, la vie sociale, dans des environnements particuliers (domicile, école, lieu de travail, etc.) qui peuvent se révéler facilitateurs ou obstacles.
- Diversité des professionnels impliqués dans le choix et l’acquisition d’une AT : médecins, paramédicaux, travailleurs sociaux, techniciens, revendeurs, pharmaciens, etc.
- Diversité des statuts et modes d’exercice de ces professionnels : salariés ou libéraux ; isolés ou en équipes (de composition, de statut et de fonctionnement très différents) ; inscrits dans des logiques médicales, (médico-)sociales ou administratives ; agissant à l’initiative de décideurs ou d’employeurs tout aussi variés (Etat et collectivités territoriales, assurance maladie, employeurs privés, associations, mutuelles, fondations, etc.) ; exerçant au sein de structures de vocation, de nature et de fonctionnement extrêmement hétérogènes (cabinet libéral, petite équipe mobile d’accompagnement à domicile, établissement médico-social, centre hospitalier, maison départementale des personnes handicapées, pôle de compétence expérimental, etc.) ; etc.
- Diversité des fournisseurs et des pratiques de commercialisation.
Le besoin en AT et son expression:
- L’importance du recueil et de l’expression des besoins dans le processus d’évaluation
- Place +++ de l’usager
- L’importance du niveau d’information: chez les PSH et les professionnels
L’évaluation des besoins:
- Etat des connaissances
- Evaluation et préconisations: mêmes acteurs?
- Les champs à explorer dans l’évaluation
- Evaluation écologique et essai « en situation attendue d’utilisation »
- Les professionnels
- L’exercice libéral et la reconnaissance du rôle des ergothérapeutes
- La formation des acteurs de l’évaluation
De nombreuses problématiques évoquées jusqu’ici sont reprises et approfondies dans la partie suivante du rapport d’orientation traitant la question 3 «Comment passer de cette évaluation à la recherche de solutions et à leur prescription? »
- Préconisation et prescription
- Passer d’un type de produit à un produit précis
- Essais et prêts d’AT
- La place des distributeurs et revendeurs dans la préconisation
- Adapter une AT à un individu
- L’évaluation du bénéfice des AT
- Location et recyclage des AT
Les principales recommandations en regard des problématiques identifiées
A. Garantir le rôle et la place de la personne en situation de handicap à toutes les étapes du processus d’acquisition:
- Informer les personnes en situation de handicap sur les AT : un préalable indispensable
- Inscrire la place des personnes en situation de handicap dans les procédures et les outils utilisés par les professionnels pour évaluer le besoin en AT et assurer la meilleure préconisation
B. Permettre aux acteurs de progresser dans leurs pratiques
- Améliorer l’information sur les aides techniques
- Combler progressivement le manque d’études et de données validées
- Mieux former certains acteurs de la compensation technique
- Valoriser le temps de conseil, d’évaluation, d’essai, d’adaptation personnalisée
- Proposer une méthode pour recueillir le besoin en AT et favoriser son expression
- Déterminer les différents lieux possibles de l’évaluation du besoin et d’essai d’une AT
C. Assurer un recours de première intention plus qualifié
- Mettre en place des « consultations » externes à partir des structures médico-sociales ou des réseaux de santé
- Reconnaître et développer l’exercice libéral des ergothérapeutes
- Promouvoir la délégation de tâches et un rôle de référent pour les ergothérapeutes
D. Mettre en lien les acteurs – Préciser leur place respective
- Mettre en place les conditions d’un travail en réseau de compensation technique
- Préciser le rôle de certains acteurs
Rapports publiés depuis l’audition publique
L’Audition publique avait pris le parti de se centrer dans le processus d’acquisition d’une aide technique sur la partie qui va de l’expression des besoins à la prescription / préconisation.
D’autres études postérieures à l’audition ont abordé cette question se centrant plus sur la partie plus aval : la technologie et le marché ou sur la partie amont : la recherche et l’innovation.
M. Vincent RIALLE, Mai 2007
« Technologies nouvelles susceptibles d’améliorer les pratiques gérontologiques et la vie quotidienne des malades âgés et de leur famille »
Recommandation 4 : Favoriser la mise en place d’une banque de donnée indépendante de la vente
Alcimed, octobre 2007
« Etude visant à identifier et caractériser les technologies pour la santé et l’autonomie en matière de marché »
« Créer une prise en charge dédiée des technologies pour l’autonomie au sein de l’APA pour les personnes âgées et simplifier le système de prise en charge des technologies pour l’autonomie »
« Enfin, une autre réflexion devra être menée sur la possibilité d’élargir les droits de prescription aujourd’hui accordés aux médecins rééducateurs à d’autres professionnels de santé (ergothérapeutes, kinésithérapeutes,…). »
voir aussi notre article Observatoire européen sur les aides techniques -Etude CNSA/Alcimed-
L'enquête menée en 2009 par Alcimed avec le soutien de la CNSA qui visait à rendre plus lisible les opportunités du marché européens des aides techniques montre que si l'on retrouve les mêmes fabricants et les mêmes modèles de produits dans l’ensemble des pays étudiés, des disparités dans la prise en charge notamment sont fortes entre les régions du Nord et celles du Sud.
Mme Bérengère Poletti, juillet 2008
« les apports de la science et de la technologie à la compensation du handicap »
« la difficulté d’accès à l’information constitue une plainte récurrente de tous les intervenants. Le développement de structures indépendantes de conseils et d’essais, par le renforcement des CICAT (centres d’information sur la compensation et les aides techniques), doit être favorisé. »
« Le rôle des ergothérapeutes doit être affirmé. Ces personnels de la santé interviennent en tant que membres d’une équipe pluri professionnelle ; ils sont incontournables dans le processus de réadaptation, d’adaptation et d’intégration sociale des personnes en situation de handicap ou en perte d’autonomie. »
ONFRIH, rapport 2009
Observatoire National sur la Formation, la Recherche et l’Innovation sur le Handicap,
Groupe sur la recherche et l’innovation : thème des sciences de l’ingénieur
La disponibilité des innovations technologiques n’en implique pas forcément l’usage car il existe des freins à leur diffusion. Le quatrième objectif est donc de favoriser l’accès des personnes handicapées à ces innovations Pour cela, il faut mieux connaître le marché des aides techniques et améliorer les méthodes d’évaluation de ces aides, leur prescription et leur adaptation individualisée aux personnes concernées.
M. Pierre Lasbordes, Député de l’Essonne, octobre 2009
La télésanté : un nouvel atout au service de notre bien-être
Recommandation N° 5 : Mobiliser la télésanté au service des handicapés et des personnes âgées dépendantes
Tous les outils de télésanté et de gérontotechnologie doivent être accessibles aux personnes âgées et/ou dépendantes et/ou handicapées
Le domaine médico-social du point de vue de l’usager : la téléformation – la prévention – l’éducation thérapeutique
Des projets et des actions soutenus par la CNSA
- L’expérimentation PRICAT,
- Le portail d’information sur les aides techniques de la CNSA,
- Les centres nationaux experts sur cinq thèmes (mobilité, stimulation cognitive, habitat et logement, les interfaces fonctionnant sur les technologies de la communication et de l’information et robotique).
Télécharger le texte complet de leur intervention en powerpoint et la synthèse du rapport - doc word
La performance dans le medico-social, enjeux, outils et rôle de l’ANAP
par Marie-Dominique Lussier, ANAP (Agence Nationale d'Appui à la Performance des établissements de santé et médico-sociaux)
L’Agence nationale d’appui à la performance des établissements de santé et médico-sociaux
•

L’Anap est un groupement d’intérêt public (GIP) entre l’Etat, l’Uncam, la CNSA et les fédérations représentatives des établissements de santé et médico-sociaux
• Elle a été créée par la loi HPST à partir de 3 structures : Gmsih, Mainh, Meah
• En 2010, l’équipe de l’Anap est composée de 80 professionnels aux profils complémentaires couvrant l’ensemble de son champ
• Le budget de l’Anap pour 2010 est de 36 millions d’euros
La performance en santé
• Un système de santé performant améliore l’état de santé et répond aux attentes de la population et assure un financement équitable
• Cela implique un décloisonnement de l’ensemble des acteurs autour du parcours des personnes dans le respect de la singularité de chacun
• La performance d’un établissement ne peut donc se concevoir qu’à travers son insertion dans une offre territoriale centrée sur la réponse aux besoins des populations
Nos modalités d’intervention
• L’ANAP a pour mission d’accompagner les établissements de santé et médico-sociaux et les ARS (loi HPST)
• Il s’agit d’identifier sur les terrain les organisations et expériences innovantes et de les faire connaître
• Puis de construire des outils et des méthodes utilisables par le plus grand nombre avec les professionnels de terrain
Une logique de partenariat pour renforcer l’action de l’Anap
• L’Anap établit des partenariats et un plan d’actions partagé avec l’HAS, l’ANESM et l’ASIP
• La cohérence et la pertinence de nos travaux pour les acteurs de terrain sont ainsi assurées
• Ces partenariats permettent un partage de méthodes, d’expériences et d’indicateurs
• Des partenariats internationaux apportent une ouverture sur les expériences étrangères (NHSiii, IHI…)
La performance du secteur médico-social se conçoit dans un contexte particulier
• Un engagement fort auprès des populations fragiles qui répond à une mission d’intérêt général
• Un attachement au respect de la singularité des personnes
• Des contraintes tarifaires fortes avec une lisibilité à court terme limitée dans un contexte économique difficile
• La nécessité de s’adapter aux évolutions des besoins de la population et à des nouvelles formes de prise de charge et d’accompagnement
Les enjeux du secteur médico-social dans le cadre de HPST
Les appréhensions du secteur
Le décloisonnement entre le sanitaire et le médico social fait craindre d’être « aspiré » dans le sanitaire
La place des établissements et services dans un territoire fait craindre du rationnement plutôt que de la rationalisation
L’introduction de la procédure d’appel à projet et d’une programmation des besoins définie par la tutelle fait craindre la disparition de projets innovants
Les objectifs de l’ ANAP
Logique d’acteurs et non plus de structures
Logique de parcours qui garde la singularité et l’innovation
Logique d’efficience
A lire aussi :
Les 6 leviers de performance - 10 projets prioritaires pour 2010
En 2010, l’Anap conduit deux projets à fort impact sur le secteur médico-social :
• Accompagner trois territoires de santé pour organiser le parcours des personnes
• Favoriser une logique de mutualisation et de coordination
• Appuyer les projets innovants pour valoriser les spécificités des territoires
• Développer le pilotage de la performance
• Créer des outils pour instaurer un dialogue de gestion avec les ARS
• Identifier les données nécessaires au pilotage interne des services et structures
A lire aussi :
Qu’est ce que la qualité ?
Qualité et système de santé
La spécificité du secteur médico social
Bien–être des personnes , résultats de santé souhaités:
- connaissances précises des prestations servies par des structures et des services dont les missions sont connues
Conformité aux connaissances professionnelles :
- Niveau des compétences humaines , formation continue des professionnels, évaluation des prestations
Bénéfice/risque du processus de soins:
- Gestion des risques , sécurité, efficience des dépenses engagées , accessibilité aux soins , soins pertinents( ni trop ni trop peu, en tenant compte des valeurs de la personne qui est prise en charge)
La qualité offerte aux personnes :un management fort
• Organiser les soins et la gestion des personnes qui assurent les prises en charge pour que la sécurité et la qualité fasse partie intégrante de l’activité
• Informer les usagers et leur famille des prestations servies et des risques encourus
• Respecter les choix des individus
A lire aussi : La qualité offerte aux personnes : un pilotage a quatre dimensions
La qualité inclut la sécurité
• La gestion des risques dans le secteur médico-social?
-% de personnes recevant les soins recommandés : prise en charge des troubles du comportement
-% d’hospitalisations évitables
-% des bonnes pratiques en réhabilitation
= >Evaluation des pratiques, retour d’expérience +++
• Ne pas accepter de reconnaitre les insuffisances et les ruptures
c’est croire que le système fonctionne alors qu’il a des défaillances, cela pose des questions d’ordre éthique et assurantiel
Conclusion
La qualité un processus multidimensionnel qui doit bénéficier d’une évaluation continue, d’un retour d’expérience qui permet les améliorations des pratiques : ANESM
- La qualité des processus s’évaluent avec des indicateurs qui permettent l’amélioration des organisations : ANAP
- Mesurer la qualité des soins et prestations fournies est difficile mais comment peut-on améliorer ce qui n’est pas mesuré ?
La performance est avant tout celle du système au bénéfice des personnes
Peut-on concevoir la performance des établissements de santé, sans les établissements et services médico-sociaux ?
Site web : www.anap.fr
Faire face et accompagner les situations complexes : La maladie d’Alzheimer emblématique de la complexité
par Catherine Ollivet, présidente France Alzheimer 93
La maladie d’Alzheimer emblématique de la complexité
- Par le nombre de personnes concernées, malades, aidants familiaux, aidants et soignants professionnels;
- Par l’âge : de 30 à 100 ans;
- Par la complexité de ses symptômes;
Par son aggravation irréversible; - Par ses conséquences dans la vie quotidienne;
- Par l’histoire de vie de chacun.
Complexité pour les personnes malades
- De plus en plus souvent poly-pathologiques
cancer/alzheimer - diabète/alzheimer… - Vivant seules : génération du papy boom = génération du divorce surtout en île de france;
- Ayant parfois une vie professionnelle : moins de 60 ans, ou plus de 60 ans (commerçants, artisans, professions libérales);
Complexité pour les aidants
- Il porte des noms divers : aidant familial, aidant informel, aidant naturel, aidant principal, aidant responsable,
- Il peut avoir de 15 à 90 ans
- Ses motivations sont diverses
- Sa présence et son aide varient de quelques heures par semaine à 24 h/ 24
Pour les aidants, Des responsabilités soignantes
L’aidant familial doit :
- Organiser et accompagner pour le diagnostic, un proche malade souvent opposant;
- Accompagner aux consultations de suivi, un proche malade qui refuse,
- Veiller à la prise adaptée des médicaments d’un proche malade qui se met en colère,
- Evaluer les effets des traitements sur des troubles du comportements qui augmentent,
- Veiller aux risques de dénutrition et de déshydratation d’un proche malade qui refuse les aides à domicile,
- Répondre aux situations d’urgence ou de crise particulièrement violentes
- Assurer les sorties d’hospitalisation d’un proche malade qui s’est considérablement dégradé
Mais il doit aussi accompagner
L’aidant familial doit :
- Répondre aussi aux besoins de soutien de son proche malade,
- Compenser sa perte d’autonomie dans la vie quotidienne alors même qu’il est incapable d’en évaluer l’importance,
- Etre partenaire du soin médical et para médical (RDV kiné, orthophoniste, renouvellement des traitements, surveillance des pathologies intercurrentes….)
- Préserver la qualité de vie de son proche et sa sécurité le plus souvent sans son accord,
- Retarder l’entrée en institution aussi longtemps que possible car il manifeste ouvertement son refus.
L’aidant proche : 1ère ressource d’aide pour les personnes malades bien avant l’aide professionnelle pendant en moyenne 6 ans à domicile
Des situations complexes du 21ème siècle
- Les familles de 5 générations avec une femme « pivot » de 50-60 ans
- Les couples Alzheimer
- Les familles « recomposées » avec des fratries compliquées
- Les malades « jeunes » aujourd’hui diagnostiqués… avec une maladie de « vieux »
Des situations complexes pour les intervenants professionnels
Dans une relation inégale :
1 aidant familial principal / des aidants-soignants professionnels :
Groupe constitué, réputé compétent avec des règles explicites et implicites et des « recommandations de bonnes pratiques » de plus en plus nombreuses;
Des professionnels soignants qui :
- Interrogent l’aidant lorsqu’ils en ont besoin pour leur patient
- S’appuient sur l’aidant chaque fois que nécessaire
- Mais qui ont la tentation de le considérer comme un « tiers étranger » incompétent chaque fois qu’il dérange !
Les principales difficultés du partenariat famille-professionnel
Rencontre entre une personne demandeuse (pas toujours désireuse) et une organisation systémique
- Le médecin généraliste
- Les urgences et les situations de crise
- Les services de spécialités
- Les services d’aide à domicile
- L’EHPAD
Sans le soutien de la personne malade : apathique et/ou opposante
Extrait du discours du président de la république
1 Février 2008
3ème plan Alzheimer 2008-2012
« La maladie d’Alzheimer et les maladies apparentées sont une fracture dans l’existence humaine.
Fracture parce que la maladie d’Alzheimer, c’est l’altérité que nous ne voulons pas voir telle qu’elle est…
Fracture parce que la maladie d’Alzheimer semble résister à notre rêve de toute-puissance….
La force d’une chaîne tient à son maillon le plus faible. Il ne sert à rien de prendre en charge la personne malade si les capacités de
résistance de l’aidant s’érodent en silence. »
La formation des aidants familiaux de malades d’Alzheimer
par Catherine Ollivet, présidente France Alzheimer 93 et la CNSA
Une formation qui répond au 3ème plan Alzheimer
OBJECTIF 1 du plan : « Apporter un soutien accru aux aidants »
Mesure 2 « Consolidation des droits et de la formation des aidants »
Une spécificité de cette formation : l’alliance du professionnel et du bénévole
- Un binôme de formateurs, composé d’un psychologue et d’un bénévole formés spécifiquement à cette action, anime les différents modules.
- Les formations dispensées par France Alzheimer offrent ainsi aux participants la possibilité d’échanger avec un aidant ayant déjà vécu des situations similaires et ayant depuis pu prendre du recul.
Une formation déclinée dans les départements
- Les associations locales de l’Union France Alzheimer font former leur binôme;
- Puis mettent en œuvre concrètement les sessions de formation
- Un forfait de 1000 € par formation est remboursé par l’Union à l’association départementale pour ses dépenses (salaire du psychologue + frais des bénévoles)
- L’Union France Alzheimer fournit différents outils pédagogiques
Une formation en 5 modules
La formation est de 14 heures.
- Module 1 - Connaître la maladie d’Alzheimer
- Module 2 - Les aides possibles
- Module 3 - Accompagner au quotidien
- Module 4 - Communiquer et comprendre la personne
- Module 5 - Être l’aidant familial
Objectifs pédagogiques de la formation
- Apporter des éléments de connaissances aux familles pour augmenter leur compréhension des différents symptômes exprimés au cours de la maladie par la personne malade.
- Aider les familles à développer des stratégies et des attitudes qui s’adaptent aux déficits, qui prennent en compte les mécanismes de défense de la personne et qui la mettent en situation de réussite.
- Valider des savoir-faire et des savoir-être déjà utilisés dans l’accompagnement.
- Augmenter le seuil de tolérance des aidants familiaux et la valorisation de leur rôle.
- Favoriser le partage des expériences et permettre un transfert des aptitudes et des habiletés entre aidants familiaux.
- Permettre que se tisse un lien entre les familles participantes et que s’organise un soutien mutuel.
Pour en savoir plus

Union France Alzheimer
21 Bd Montmartre 75002 PARIS
0 811 112 112
www.francealzheimer.org
Le développement des coopérations et des coordinations transversales : le GCSMS

Par Jean-Jacques Olivin, grath et l'association Aider
« Art. L. 312-7. - Afin de favoriser leur coordination, leur complémentarité et garantir la continuité des prises en charge et de l’accompagnement, notamment dans le cadre de réseaux sociaux ou médico-sociaux coordonnés, les établissements et services mentionnés à l’article L. 312-1 ou les personnes physiques ou morales gestionnaires mentionnées à l’article L. 311-1 peuvent :
« 1° Conclure des conventions entre eux, avec des établissements de santé ou avec des établissements publics locaux d’enseignement et des établissements d’enseignement privés ;
« 2° Créer des groupements d’intérêt économique et des groupements d’intérêt public et y participer, dans des conditions fixées par décret en Conseil d’État ;
« 3° Créer des syndicats inter établissements ou des groupements de coopération sociale et médico-sociale selon des modalités définies par décret en Conseil d’État ;
« 4° Procéder à des regroupements ou à des fusions.
« Les établissements de santé publics et privés peuvent adhérer à l’une des formules de coopération mentionnées au présent article.
« Les établissements et services sociaux et médico-sociaux mentionnés à l’article L. 312-1 peuvent conclure avec des établissements de santé des conventions de coopération telles que mentionnées au 1° de l’article L. 6122-15 du code de la santé publique. Dans des conditions fixées par décret, ces mêmes établissements et services peuvent adhérer aux formules de coopération mentionnées au 2° dudit article.
« Afin de favoriser les réponses aux besoins et leur adaptation, les schémas d’organisation sociale et médico-sociale peuvent envisager les opérations de coopération, de regroupement ou de fusion compatibles avec les objectifs de développement de l’offre sociale. »
Une large panoplie de solution :
- La convention de coopération
- Les GIE et les GIP
- Le Syndicat Inter établissements
- L’association
- Le GCSMS
Pour des objectifs qui peuvent être très divers :
- Création de réseaux et filières
- Gestion de moyens ou d’une autorisation en commun
- Mise en commun de moyens existants pour faire des économies d’échelle
- Mutualisation de personnels sur des qualifications particulières
…
Le GCSMS : Une formule récente
Le Décret 2006-413 du 6 avril 2006
L’ordonnance du 23 février 2010 issu de la Loi HPST du 21 juillet 2009
Avec des objets ouverts :
- Exercer ensemble des activités dans les domaines de l’action sociale ou médico-sociale au sens de l’article L. 311-1 ;
- Créer et gérer des équipements ou des services d’intérêt commun ou des systèmes d’information nécessaires à leurs activités ;
- Faciliter ou encourager les actions concourant à l’amélioration de l’évaluation de l’activité de leurs membres et de la qualité de leurs prestations, notamment par le développement et la diffusion de procédures, de références ou de recommandations de bonnes pratiques, en lien avec les travaux du Conseil national de l’évaluation sociale et médico-sociale ;
- Définir ou proposer des actions de formation à destination des personnels de leurs membres.
- L’ordonnance du 23 février 2010 conduit à préciser dans la convention constitutive d’un GCSMS s’il s’agit d’un groupement « de moyens » ou d’un groupement « établissement » qui pourra détenir une autorisation en propre.
Des ouvertures au membres élargies récemment :
Possibilité de s’associer avec toute personne physique ou morale qui concourre à l’objet du GCSMS
Et avec des dispositions qui freinent :
La responsabilité à la dette (Art. R. 312-194-7 al. 9)
Les fusions absorptions (Art. R. 312-194-21 al. 15)
Mais des possibilités importantes pour le secteur que l’on peut explorer au travers quelques exemples :
Le GCSMS des établissements de PradellesLe projet de GCSMS SSIAD départemental du BELLOYLe projet de GCSMS Parcours Handicap et Dépendance 60
LE GCSMS DES ÉTABLISSEMENTS DE PRADELLES (HAUTE-LOIRE) | |
Qui | Un EHPAD, un FAM, un ITEP, une MECS |
Forme juridique | GCSMS de moyens en droit privé (CCN51 et 66 + FPH) |
Objectifs poursuivis | •Mutualisation des moyens notamment pour les services logistiques et techniques
•Économies d’échelles notamment au niveau des achats
•Attractivité pour certaines compétences en RH difficiles à recruter |
Facteurs de réussite | •Volonté et détermination des membres
•Pratiques antérieures de partenariat
•Soutien juridique de spécialistes
•Question de la fusion levée dès le départ |
Réalité et perspectives | •Un poste IDE commun + gestion des présences d’agents d’entretien sur les 4 structures organisée en commun
•Projets de création d’une antenne médicale sur le village, chaufferie au bois et buanderie commune, regroupement de la maintenance informatique, formation sécurité… |
LE PROJET DE GCSMS SSIAD DÉPARTEMENTAL DU BELLOY (OISE) | |
Qui | BTP-RMS – ADCSRO- ACCSO – ASDAPA - … (ouvert) |
Forme juridique | GCSMS « établissement » de droit privé |
Objectifs poursuivis | •Mettre en place un SSIAD départemental pour les personnes ayant des pathologies lourdes et coûteuses en soins en s’appuyant sur tous les SSIAD existants pour une présence sur l’ensemble du département et sur une cellule de soutien spécialisée. |
Facteurs de réussite | •La demande de passage au statut de GCSMS est venue des SSIAD eux-mêmes
•L’admission et le suivi des publics cibles pose des problèmes à tous et le besoin d’un soutien des personnels par une cellule spécialisée a été fondamental dans le projet
•Système de prévention des déficits mis en place, ce sujet étant très sensible dans les SSIAD
•Soutien juridique spécialisé |
Réalité et perspectives | •Dossier approuvé par les instances dirigeantes des partenaires mais bloqué dans l’attente de la nouvelle tariification des SSIAD qui devrait être favorable à ce type de projet |
LE GCSMS « PARCOURS HANDICAP ET DÉPENDANCE 60 » | |
Qui | Les gestionnaires volontaires de chaque arrondissement de l’Oise |
Forme juridique | GCSMS de moyens et GCSMS Etablissement de droit privé |
Objectifs poursuivis | •Développer en coordination inter établissements des réponses adaptées aux besoins évolutifs de chaque personne dépendante
•Améliorer l’offre et la continuité de la prise en charge
•Constituer des pôles d’expertise
•Accentuer le rôle des personnes prises en charge et de leur famille dans l’élaboration du projet individuel
•Favoriser et soutenir l’insertion dans le milieu ordinaire
•Soutenir les aidants familiaux |
Facteurs de réussite | •Impulsion DDASS – reprise par ARS
•Mis eà disposition de soutien spécialisésgroupes de travail thématiques
•Volontariat et implication possible à géométrie variable |
Réalité et perspectives | •Groupes de travail articlation entre la psychiatrie et les ESMS,Action coordonnée pour l’orientation etla fluidité des parcours individuels, permanence des soins, insertion professionnelle, transports,
•Passageà la phase de création en cours
•Non implication du Conseil Général |
Une offre parmi d’autres:
Avantages et inconvénients comparés avec la convention simple
Comparatif formes coop. | Convention simple | Association | Groupement de Coopération Sociale |
Pers. juridique | Non | Oui | Oui |
L’objet |
| Commun à tous | Peut-être à la carte pour chaque membre. |
Création/
| Entente entre les parties. Possible retrait unilatéral | Déclaration et dépôt des statuts. Démission, exclusion, dissolution | Convention constitutive et approbation par l’ARS. Définition des conditions d’entrée et de retrait des membres |
Pouvoir des membres |
| 1 membre = 1 voix | Mode de calcul selon droits sociaux et implication objet par objet. |
autorisation médico-sociale | Non | Oui | Oui |
Personnel en propre | Non | Oui | Oui |
Visibilité |
| Les membres sont souvent effacés derrière l’association | Chaque membre reste visible et participe activement à la vie du groupement |
Domaine de prédilection | Les ententes 2 à 2 sur des actions limitées | Les membres externalisent totalement une fonction et s’en remettent à une nouvelle personne morale | La mutualisation avec gouvernance partagée. La possibilité de faire évoluer le partenariat à la carte. Le droit de regard et de décision sur toutes les actions et opérations… |
Sûrement une offre d’avenir
- Pour faire face aux problèmes de démographie professionnelle sur certains métiers ;
- Pour faire des économies d’échelle et de gestion qui s’imposeront de plus en plus à nous ;
- Pour avoir la taille suffisante et la présence territoriale nécessaire pour répondre aux appels à projets des ARS ;
- Pour développer le concept de parcours individualisé qui passe par des mesures d’accompagnement diversifiées et transversales ;
- Pour améliorer réellement la prise en charge des personnes âgées, handicapées, malades et offrir la proximité que nous souhaitons tous pour nous mêmes ou pour nos proches ;
- Pour garantir la qualité de nos actions et la pérennité de nos organisations…
Présentation du dispositif national de lutte contre les maltraitances par Alma France et AFBAH
Pr Robert Moulias - Président ALMA France
Geneviève Laroque- AFBAH
Un fléau ancien, une approche nouvelle
- Abus, violences et négligences existent depuis que des hommes ont besoin de l ’assistance d’autrui pour vivre.
- Le silence a été la règle jusqu’à la fin du XXème siècle
- Premiers travaux : fin des années 1980
- Dispositif national en France : 2008
= une première mondiale !
39 77 : le numéro d’appel national
- Géré par l ’AFBAH
- écoute par des psychologues salariés
- > 60.000 appels la première année complète (2009) !
- Ecouter, rasséréner, recueillir les données utiles au traitement du cas
- Transmettre s’il y a maltraitance présumée
Intérêt
- Larges plages horaires
- L’écoute apporte toujours un mieux
- Premier tri
- Peu d ’appels fantaisistes
Difficultés
- Appels perdus (lignes occupées)
- Recueil difficile des informations utiles
Après l’écoute : traiter ?
- Après l ’écoute, comment faire cesser ?
- Besoin d ’interlocuteurs locaux
- 78 départements : centres ALMA
- 5 départements : autre association
- 17 départements soit CG, soit ex DDASS
- (sur les 100 départements métropole + outremer)
Le réseau d’écoute et de traitement : ALMA
- Créé en 1995 par R Hugonot
- Un centre départemental =
- un Comité de pilotage (autorités)
- des administrateurs bénévoles
- des écoutants formés +++, bénévoles
- des référents pluridisciplinaires et multi - professionnels bénévoles (actifs, retraités, étudiants) également tous formés
La méthodologie d’ALMA
1 ) Ecoute active
- Appels par le 39 77 ou directs
- Formation préalable : pas n’importe qui
- Double écoute indispensable
- Confidentialité indispensable (sinon : silence des témoins et des victimes)
- Empathie, mais distance, neutralité
- Participation au suivi « collégial »
2 ) analyse
- Données de l ’appelant et des écoutants à confirmer et à analyser
- Confirmer auprès de : famille et proches, services sociaux et professionnels, médecin traitant, etc
- travail des référents pluridisciplinaires et multi -professionnels
- travail local : connaissance des réseaux
Comprendre exige :
- un travail «collégial»
- indépendance et neutralité,
- compétences professionnelles multiples (pas un homme seul) et sur le sujet (formation)
- respect de la confidentialité (protéger les professionnels témoins)
- connaissance des réseaux et adresses
3) conseils ou interventions
- Si la maltraitance est confirmée
- conseiller avec précision victime, proche ou témoin sur les actions à mener
- Si danger ou incapacité de le faire, intervenir à sa place AVEC SON ACCORD !
- Respecter l ’autonomie de la «victime»+++
- Surtout pas de « syndrome de Zorro »
Résultats
- A l ’analyse 10 -15 % sans maltraitance (mais souffrance morale)
- 70 % des appels concernent le domicile = complexité majeure
- Fréquence des maltraitances multiples
- Quand les conseils sont suivis, la situation de maltraitance peut être corrigée
Faiblesses
- Inégalités selon les départements
- absence dans 17 départements : certains ont d ’autres systèmes puissants (mais coûteux), d ’autres très peu de moyens
- Cas insolubles ex : maltraitances intra familiale ou victime et auteur vivent de façon fusionnelle
- ressources insuffisantes (ex : saisie des données)
Avantages
- Souplesse et indépendance du bénévolat (ex : adaptation aux handicaps)
- proximité et faible coût
- haut niveau de motivation et de compétence pour de nombreux centres
- Masse de données unique au monde (en particulier sur les handicaps)... à recueillir
Application aux situations de handicap
- Elargissement des comités de pilotage
- recrutement de nouveaux référents dans les milieux associatifs et professionnels
- nouvelles formations des écoutants et référents (depuis 2004)
- formations spécialisées par nos experts - en particulier pour le handicap psychique
- ++ Silence et tabou pires qu’en gériatrie
Handicaps physiques
- Peu de maltraitances spécifiques sauf la discrimination dans le travail
- Pas encore de groupe de travail spécifique
- Tenir compte de la différence « fauteuil roulant permanent» et difficultés à la marche
Handicaps auditifs
- Groupe de travail ALMA en synergie avec les associations
- Le problème est l ’accès à l ’appel
- Dès l’ouverture de la première plateforme de relais à Grenoble en 2011, ALMA Isère handicap assurera immédiatement la transmission au reste du réseau
Handicaps visuels
- Problème d ’accès
- Groupe de travail spécifique en formation
- tenir compte des différences entre cécité et basse vision
Handicaps psychiques
- Les plus grandes difficultés
- Davantages victimes qu’auteurs !
- Groupe de travail très actif : a produit des recommandations internes au réseau :
- comment écouter un délire ?
- il y a t il une maltraitance derrière ?
- comment orienter vers une structure de soins ? - Problème majeur pour les familles aussi
Handicaps mentaux
- Autre difficulté : les plus souvent victimes
accès à la plainte difficile ou impossible - Groupe de travail en formation
- Recueil de « cas types » pour éclairer les problèmes
Progrès en cours
- Peu de réflexions, d ’études et même peu de constats sur les maltraitances envers les personnes en situation de handicap.
- Convergence avec la gériatrie : les « personnes âgées » ne sont victimes que dans la mesure où elles sont handicapées ou dépendantes
- ALMA débute des études systématisées
Conclusion
- Le dispositif national ne recueille qu ’une part infime des situations de maltraitance
- Le traitement au cas par cas est efficace
- Les études par «situations types» permettront de passer à une prévention ?
- ALMA fait un travail de défrichage...
- Ce progrès n ’est que très récent : il y a t-il un progrès Ethique ?
Ateliers « Traitement des maltraitances et sensibilisations à la bientraitance » par Alma France
Pr Robert Moulias -Président ALMA France
Consulter le document : Ateliers « Traitement des maltraitances et sensibilisations à la bientraitance »
Sur le même sujet

Actualité

Maison de retraite médicalisée / Ehpad
Vivre en Ehpad, être aidant d’une habitante : trois livres témoignent
Outils et fiches pratiques

Maison de retraite médicalisée / Ehpad
Pourquoi va t‑on en maison de retraite ?
Outils et fiches pratiques

Maison de retraite médicalisée / Ehpad

